Allogen stamcelletransplantasjon er en behandlingsform ved sykdommer i blod og benmarg. Allogen betyr at en overfører stamceller fra et annet individ. Før en transplantasjon gis en forbehandling. Ved en benmargsødeleggende (myeloablativ) forbehandling er gis høydosebehandling med cellegift (og/eller strålebehandling) i den hensikt å utrydde pasientens benmarg for å drepe kreftceller og gjøre plass til ny benmarg. Ved en redusert (ikke-myeloablativ) forbehandling gis en behandling som ikke ødelegger benmargen, men som kraftig hemmer pasientens immunforsvar (kroppens forsvarssystem). Prinsippet er at givercellene (T-lymfocytter og dreperceller) vil bekjempe, og ved vellykket resultat drepe svulstcellene i benmargen.
Forutsetninger for å kunne gjennomføre transplantasjon av stamceller med redusert forbehandling:
- pasienten er ikke aktuell for allogen stamcelletransplantasjon med benmargsutryddende forbehandling på grunn av alder eller kompliserende sykdom
- sykdommen er potensielt helbredende med allogen stamcelletransplantasjon
- det foreligger ikke CNS-affeksjon av grunnsykdom
- det foreligger ikke hjertesvikt, alvorlige lungefunksjonsforstyrrelser eller alvorlige leverforstyrrelser.
- god til moderat nedsatt allmenntilstand (Kanofsky ≥ 50)
- blodtrykk ikke høyere enn 150/90 (medikamentbehandlet)
- tilnærmet normal nyrefunksjon
Aktuelle diagnoser:
- Lymfekreft (lymfom) med tilbakefall etter høydosebehandling med stamcellestøtte (HMAS) og sykdom som har god respons på cellegift
- Kronisk lymfatisk leukemi (KLL) med behandlingssvikt på cellegiftbehandling
- Kronisk myelogen leukemi (KML) med fortsatt høyt nivå av blodceller med kromosomavvik (philadelphiakromosom) på optimal medikamentell behandling
- Benmargskreft (myelomatose) etter HMAS
- Akutt myelogen leukemi (AML) i forskningsprotokoll, pasient med potensiell familiedonor
Les mer om stamcelletransplantasjon med redusert forbehandling
Donor
Helst ønsker man å bruke familiegiver, og for tiden kan familiegiver med inntil ett ikke-identisk (uforlikelig) humant leukocyttantigen (HLA) brukes.
Dersom pasienten ikke har familiegiver, vil man i enkelttilfeller vurdere om ubeslektet giver med identisk vevstype kan brukes. Ubeslektede givere vil til tross for likhet ved undersøkelser likevel kunne ha små forskjeller i sine HLA-molekyler som er av betydning for transplantat-mot-vert-sykdom og forkastelsesreaksjoner. Ved ubeslektede givere gjøres derfor en utvidet (genomisk) vevstyping.
Stamcellehøsting
Bloddannende stamceller kan skaffes til veie ved å suge ut benmarg fra giverens hoftekam eller ved å "mobilisere" blodproduserende stamceller fra benmarg til blod. Mobiliseringen gjøres ved hjelp av bloddannende vekstfaktorer, oftest granulocytt-kolonistimulerende faktor (G-CSF) som gis til pasienten. Vekstfaktorene påvirker antagelig adhesjonsmolekyler på stamcellene og benmargsstroma (ikke-produserende benmarg) slik at stamcellene løsner og kommer ut i blodsirkulasjonen. På grunn av denne teknikken har det blitt vanlig å snakke om stamcelletransplantasjon i stedet for benmargstransplantasjon, fordi det gjenspeiler begge måtene å høste stamceller på.
Høsting av benmarg
Ved bruk av stamceller fra benmarg får den vestypeidentiske giver som hovedregel full narkose og legges i bukleie. Benmarg suges ut med hjelp av gjentatte nålestikk gjennom hoftekammen. Inngrepet varer i totalt 1 time i gjennomsnitt. Benmargsmaterialet med stamcellene overføres til blodposer tilsatt heparin (blodfortynnende medikament), slik at koagulering (blodlevring) unngås. Ved allogen stamcelletransplantasjon med redusert forbehandling brukes denne høstemetoden bare unntaksvis.
Høsting fra blod
Ved høsting av stamceller fra blod trenger ikke giveren narkose, men prosedyren kan være relativt tidkrevende. Stamcellene høstes vanligvis fra en perifer vene i underarm, ved hjelp av en spesiell maskin som separerer stamcellene (leukaferese).
Hver leukaferese tar mange timer. Det er nødvendig med 1–3 leukafereser.
Det er gode holdepunkter for at bruk av stamceller fra blod kan gi raskere gjenoppretting av blodproduksjonen enn stamceller fra benmarg.
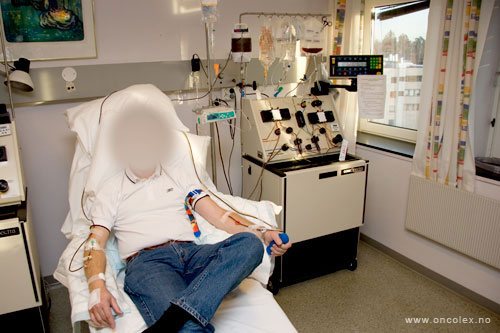
Ved høsting av stamceller fra
blod trenger ikke giveren
narkose, men prosedyren kan
være relativt tidkrevende.
Stamcellene høstes fra en
perifer vene.

En leukaferesemaskin
sentrifugerer blodet og
skiller de ulike
blodkomponentene
fra hverandre.
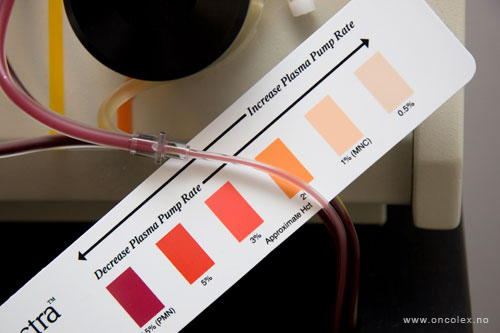
Et fargekart brukes for å
sikre at det hovedsaklig
er hvite blodceller med
stamceller som samles
i en pose.

Plasma (venstre slange)
og blodceller (høyre slange)
blandes og returneres
til giveren.
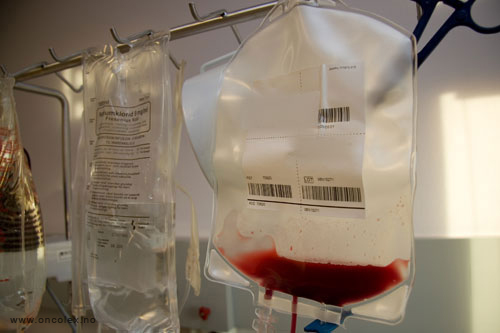
Stamcellene samles
i en pose. Cellene gis
direkte eller fryses
ned for senere bruk.
Forberedelser
Søknad om transplantasjon rettes til Den norske gruppen for allogen stamcelletransplantasjon. Her gis nødvendig informasjon om sykdom, behandling som er gitt og forløp fram til henvisning og pasientens tilstand, og om pasienten har potensiell familiedonor.
Når det er bestemt at en pasient skal tilbys transplantasjon er det mange forberedelser som må gjøres.
Pasient og pårørende får grundig informasjon om behandling, komplikasjoner og praktiske forhold som bør ordnes i forkant av behandlingen.
Utredning i forkant av transplantasjon
I tillegg til ulike blodprøver og benmargsprøve er det en rekke forskjellige undersøkelser som alle pasienter må igjennom før stamcelletransplantasjon.
- Lungefunksjonsprøver
- Tannlegeundersøkelser
- Sædundersøkelse/undersøkelse ved kvinneklinikken
- Øyeundersøkelse
- Røntgenundersøkelse av hjerte og lunger, eventuelt andre røntgenundersøkelser.
Fruktbarhet i forhold til behandling
Det usikkert i hvilken grad behandlingen påvirker fruktbarheten hos menn og kvinner. Menn tilbys eventuelt nedfrysning av sæd, der det praktisk er mulig. Nedfrysning av eggstokkvev er teknisk mulig, men bruk av slikt vev er per i dag eksperimentelt.
Forberedelser til transplantasjon
Behandling med blodprodukter
Alle blodprodukter som gis i tidsrommet fra en måned før transplantasjon til minst 12 måneder etter, må være bestrålt for å hindre at eventuelt medfølgende T-lymfocytter slår seg ned og formerer seg hos den immunsupprimerte pasienten, med transplantat-mot-vert-sykdom som resultat. Bestråling er nødvendig til tross for at man alltid bruker blodprodukter fri for hvite blodceller. Alle pasienter skal ha leukocyttfiltrerte blodprodukter.
Demping (suppresjon) av immunforsvaret
Ciklosporin startes før transplantasjonen, og gis i tablettform eller tilføres gjennom blodet dersom pasienten ikke kan klare å holde på tabletter. Andre immundempende legemidler (takrolimus, mykofenolatmofetil, alemtuzumab, sirolimus) er også i bruk.
Infeksjonsforebyggende behandling
Det gis infeksjonsforebyggende behandling med antibiotika, antivirusmidler og behandling mot soppinfeksjon.
Gjennomføring
Immundempende forbehandling
Flu/2 Gy TBI ("Seattleprotokoll")
- Dag 4, 3 og 2 før transplantasjonen gis fludarabin intravenøst.
- På transplantasjonsdagen blir pasienten helkroppsbestrålt med 2 Gy.
Fludarabin/cyklofosfamid ("Modifisert NCI-protokoll")
- Dag 6, 5, 4, 3 før transplantasjonen gis fludarabin og cyklofosfamid intravenøst.
- Dag -2, -1, 0, +1 gis sirolimus (immundempende).
Busulfan/Fludarabin ("Modifisert Slavin")
- Dag -9 til -5 gis fludarabin daglig.
- Dag -4 til -2 gis busulfan, tilsammen 8 doser.
Ved de overstående forbehandlingsoppleggene gis støttebehandling for å forebygge kvalme. I tillegg skal pasienten ha minst 3 liter væske per døgn i de dagene forbehandlingen pågår, enten peroralt eller intravenøst. Allopurinol gis for å redusere nivået av urinsyre i blodet ved cellegiftbehandling.
Strålebehandlingen i forbindelse med Seattleprotokollen gir ofte kvalme som behandles med kvalmeforebyggende medikament.
Tilførsel av stamceller
Stamcellene tilføres mottageren ved intravenøs infusjon, som ved en vanlig blodoverføring.
Stamcellene finner frem til mottakerens benmargsrom hvor de slår rot, blant annet ved hjelp av adhesjonsmolekyler og formerer seg i et komplisert og ennå langt fra fullstendig klarlagt samspill mellom ulike cytokiner, vekstfaktorer og cellulære interaksjoner i benmargen.
Ved ikke-identisk ABO-blodtype mellom giver og mottaker kan det oppstå alvorlig nedbrytning av røde blodceller (hemolyse). For å forhindre dette er det aktuelt å fjerne røde blodceller fra transplantatet og/eller antistoffer fra pasienten og/eller transplantatet.

Stamcellene fraktes til
avdelingen i en beholder
som har temperatur
på -135 grader Celsius.

Stamcellene varmes opp
i vannbad til 38 grader
Celsius.
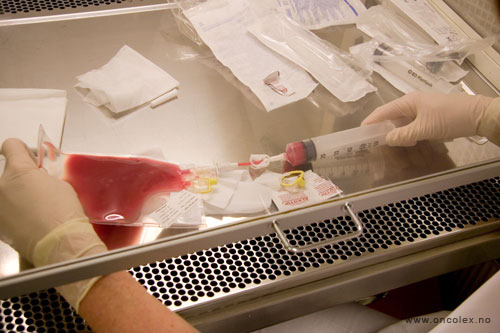
Stamcellene trekkes opp
i en sprøyte og gis
umiddelbart til pasienten.
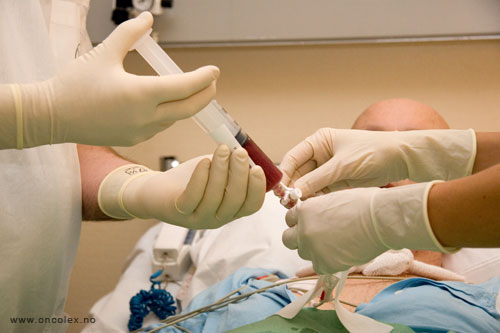
Stamcellene settes i en
kateter som går direkte
inn i blodbanen.
Pasienten overvåkes med
tanke på eventuelle
allergiske reaksjoner.
Oppfølging
Innleggelse er ikke alltid nødvendig medisinsk sett. Men av praktiske grunner er de aller fleste pasientene innlagt under forbehandlingen og i perioder med betydelig nedsatt benmargsfunksjon. Det kan også være aktuelt med innleggelse senere, av og til langt ute i forløpet. Dersom det er nødvendig med innleggelse skal pasienten ha enerom, og følges med de samme prøver som pasienter som har fått benmargsutryddende forbehandling. Pasienter som følges poliklinisk skal ses på minimum hver annen dag de første ukene, og skal instrueres om å ta kontakt med vakthavende lege umiddelbart ved temperatur over 38°C og/eller økende sykdomsfølelse. Avdelingen skal ha lav terskel på å ta pasienten inn til klinisk vurdering.
Benmargssuppresjon, hemming av produksjonen av blodceller, kan forventes mellom dag 7 og dag 21, men sjelden i alvorlig grad. Ciklosporinkonsentrasjonen måles daglig de første 2–3 ukene, ellers tas prøver til ciklosporinkonsentrasjon og andre prøver mandag, onsdag og fredag som ved ordinære transplantasjoner.
På dag 28, 56 og 84 etter transplantasjonen tas prøver til chimerismestudier, avhengig av resultatene på dag 28 og eventuelt 56.
Remisjonsstatus vurderes hver 3. måned med blod- og benmargsundersøkelse som ved benmargsutryddende stamcelletransplantasjon, eventuelt supplert med andre undersøkelser. Ved sykdom utenfor benmarg gjøres dessuten bildediagnostiske undersøkelser, som regel CT eller MR.
Komplikasjoner
Man forventer komplikasjoner etter transplantasjonen. Komplikasjonene kan noen ganger være alvorlige og livstruende og i verste fall dødelige.
Infeksjoner
På grunn av kraftig hemming av infeksjonsforsvaret og tildels benmargshemmende behandling får pasientene en alvorlig immundefekt og varierende grad av lave antall granulocytter i løpet av få dager etter forbehandlingen. I perioden hvor benmargsfunksjonen er betydelig nedsatt (aplasifasen) dreier det seg nesten alltid primært om bakterielle infeksjoner, som raskt kan bli meget alvorlige for pasienten. Eneste infeksjonstegn er ofte feber, som må tas meget alvorlig hos denne type pasienter.
Blir pasienten feberfri av antibiotikabehandlingen bør behandlingen likevel fortsette i minst 3 dager (eller til granulocyttallet er over 0,2 x 109/l).
Både forebyggende behandling mot transplantat-mot-vert-sykdom og eventuell transplantat-mot-vert-sykdom som trenger behandling med steroider eller andre immundempende medikamenter, øker immundefekten. Selv etter at pasienten har fått tilstrekkelig hvite blodceller, er infeksjonsforsvaret fortsatt betydelig svekket, med stor fare for infeksjoner.
Viktige mikrober som kan gi livstruende oppurtunistiske infeksjoner når benmargen er gjenopprettet er virus (cytomegalovirus), sopp (candida, aspergillus, pneumocystis jerovecii) og bakterier (pneumokokker, hemofilus influenza).
Soppinfeksjon
Det gis rutinemessig soppforebyggende behandling (fluconazole) mot candidainfeksjon. Hos pasienter som i fasen hvor benmargsfunksjonen er betydelig nedsatt (aplastisk fase) har fått antibiotika i 5–7 døgn uten å bli feberfri, eller som får ny temperaturstigning tross adekvat antibiotikabehandling, må man anta at det foreligger en utbredt soppinfeksjon, særlig dersom annen infeksjon ikke kan påvises. Eventuelt vurderes annen soppbehandling enn fluconazole.
Lungebetennelse/pustebesvær
Fortetninger på lungene skyldes oftest enten bakterie- eller soppinfeksjon. Det er viktig å være oppmerksom på at pasienter uten granulocytter sjelden utvikler tydelige fortetninger. Røntgen av lungene viser oftest ingen funn i fasen hvor benmargsfunksjonen er betydelig nedsatt, og høyoppløselig CT er en langt mer sensitiv undersøkelse.
Det er viktig å forsøke og skaffe diagnostisk materiale (celleprøver/vevsprøver). Dette kan gjøres via bronkoskop, eventuelt med andre metoder.
Interstitiell lungebetennelse
Interstitiell lungebetennelse er en betennelse i lungevev med tallrike små utbredte infeksjonsområder. Tilstanden er en fryktet komplikasjon hos stamcelletransplanterte pasienter. Interstitiell lungebetennelse kan oppstå både før og i mange måneder etter at de tilførte stamcellene har etablert seg i benmargen. Dødeligheten er høy. Tilstanden kan blant annet skyldes infeksjoner som er tilgjengelige for behandling, som for eksempel cytomegaloinfeksjon (virus) og pneumocytis jerovecii (sopp).
Det er meget viktig å komme raskt i gang med riktig behandling. Pasienter med interstitiell lungebetennelse kan raskt bli respiratortrengende, og pasientens tilstand må følges nøye med måling av oksygenmetning (pulsoksymeter) og måling av oksygen, karbondioksid og surhetsgrad i arterielt blod.
Cytomegaloinfeksjon
Cytomegaloinfeksjon (CMV) er ikke uvanlig etter allogen stamcelletransplantasjon og skyldes oftest nye virusutbrudd (reaktivering) hos pasienter som har en latent virusinfeksjon. Akutt transplantat-mot-vert-sykdom og behandling av denne øker risikoen.
Infeksjonen kan vise seg via lave antall blodplater og lave antall hvite blodceller, uforklart feber, eventuelt leverbetennelse eller mage-tarmsymptomer til livstruende betennelse i lungevev.
CMV-pneumonitt oppstår typisk 40–60 dager etter transplantasjon, men forekommer også senere i forløpet. Frykten for CMV-pneumonitt er en av årsakene til at man bruker blodprodukter som er filtrert for hvite blodceller ved allogen stamcelletransplantasjon.
Ved påvist CMV-infeksjon (positiv pp65 eller CMV-PCR) gis vanligvis antivirusbehandling (ganciclovir).
Les mer om infeksjoner
Akutt transplantat-mot-vert-sykdom
Transplantat-mot-vert-sykdom er en tilstand der T-lymfocytter fra donor angriper celler og vev hos pasienten, oftest hud og/eller tarm og/eller lever. Transplantat-mot-vert-sykdom forebygges med hemming av pasientens infeksjonsforsvar (immunsuppresjon) og behandles med kortikosteroider og eventuelle andre immunsuppressive medikamenter. Forløpet er i verste fall dødelig, og da ofte kombinert med alvorlige komplikasjoner.
Benmargssvikt
Benmargssvikt vil si vedvarende anemi (lavt antall røde blodceller), leukopeni (lavt antall hvite blodceller) og trombopeni (lavt antall blodplater). Årsaker til benmargssvikt kan være:
- avstøting av benmarg
- sen etablering i benmargen av tilførte stamceller (slik at produksjon av nye blodceller ikke kommer igang)
- infeksjon (blant annet CMV)
- medikamenter som påvirker benmargen
- transplantat-mot-vert-sykdom
Megakaryocyttfunksjonen gjenopprettes ofte sist etter stamcelletranplantasjon. Lavt antall blodplater kan også skyldes økt forbruk av blodplater på grunn av for eksempel infeksjon, transplantat-mot-vert-sykdom og andre immunlogiske prosesser.
I tillegg til sviktende benmargsfunksjon kan anemi skyldes blødninger og/eller nedbrytning av røde blodceller (hemolyse). Ved ikke-identisk ABO-blodtype ses av og til betydelig forsinkelse av tilstrekkelig produksjon av røde blodceller (opptil over ett år).
Langvarig nedsatt matlyst
Langvarig nedsatt matlyst (anoreksi) kan blant annet skyldes infeksjon, transplantat-mot-vert-sykdom, leverforstyrrelser og medikamenter. Dersom pasienten i tillegg har svelgbesvær må man tenke på betennelse i spiserør, eventuelt betennelse i magesekk eller magesår. Ernæringstilstanden skal ved behov opprettholdes med intravenøs ernæring som i seg selv kan gi anoreksi hos enkelte pasienter.
Trombotisk mikroangiopati
Denne tilstanden forekommer sjelden, men det er en potensielt alvorlig komplikasjon som rammer cirka 5 % av pasientene. Hvorfor tilstanden oppstår er bare delvis avklart, men skader på innsiden av blodårene står sentralt. og har trolig sammenheng med ciklosporinbruk. Det forekommer flere undergrupper.
Symptomer er alvorlig nedbrytning av røde blodceller (hemolyse), nyresvikt, lavt antall blodplater, eventuelt nevrologiske symptomer på grunn av redusert sirkulasjon i de minste blodårene.
Behandlingsmessig avsluttes ciklosporin, og vurderes skiftet ut med andre immundempende legemidler. Plasmautskiftning (det vil si at en stor mengde av blodet i kroppen skiftes ut) er aktuelt å prøve, men effekten er sjelden god.
Les mer om trombotisk mikroangiopati